Cette période de pandémie nous a forcés à faire beaucoup d’ajustements. Comme il n’existe aucune directive officielle à suivre, il est parfois difficile de savoir quels sont les bons changements à faire.

Que votre pays ait déjà été affecté par la COVID-19 ou qu’il se prépare encore pour des temps plus difficiles, nous devons tous examiner de plus près notre prise en charge de l’AVC et envisager toutes les nouvelles variables auxquelles nous sommes confrontés.
Comme pour ce qui est de l’optimisation de la prise en charge de l’AVC en période « normale », il n’existe pas de solution miracle dans ce cas. Elle doit être adaptée à votre situation locale et à vos ressources, entre autres nombreuses choses. Mais contrairement à l’optimisation de la prise en charge de l’AVC, il n’existe aucune directive officielle à suivre et nous n’avons pas le temps d’attendre qu’il y en ait. C’est à nous de l’adapter par nous-mêmes et la meilleure façon d’y parvenir est d’apprendre les uns des autres.
Nous nous sommes récemment entretenus avecPiotr Luchowski MD, PhDetJoanna Wojczal MD, PhDqui ont été assez gentils pour partager les changements dans le parcours de l’accident vasculaire cérébral de l’Hôpital clinique indépendant n° 4 à Lublin, en Pologne, pendant cette période de pandémie. Au moment de la rédaction ce document, la Pologne affichait le 35e nombre de cas de COVID-19 le plus élevé au monde, avec environ 22 000 cas signalés1.
À QUOI RESSEMBLE L’ADMISSION D’UN PATIENT SUSPECTÉ DE PRÉSENTER UN AVC ET SIMULTANÉMENT SUSPECTÉ D’ÊTRE INFECTÉ PAR LE VIRUS SARS-COV-2, OU DIAGNOSTIQUÉ COMME TEL, À L’HÔPITAL UNIVERSITAIRE DE LUBLIN ?
Le patient entre directement depuis la voie d’accès de l’ambulance dans la salle des urgences dédiée aux patients atteints d’une infection à COVID-19 suspectée ou confirmée (zone rouge). Les patients dont les antécédents de COVID-19 ne sont pas clairs en raison de problèmes d’élocution ou d’une perte de conscience sont également admis en zone rouge du service des urgences. Un neurologue du service des urgences les examine, prescrit les examens et consultations diagnostiques nécessaires, ainsi qu’un prélèvement naso-pharyngé pour le dépistage de la COVID-19. Le neurologue du service des urgences, assisté d’un membre du personnel des urgences, transporte ensuite le patient vers une salle d’examen TDM, également située dans la zone rouge. Un examen TDM de la tête et des poumons, sans produit de contraste, est réalisé pour chaque patient suspecté de présenter un AVC et simultanément suspecté d’être atteint d’une infection à SARS-CoV-2. L’examen est effectué par un radiologue et un technicien radiologique. Une angio-TDM avec contraste en zone rouge est administrée par un employé qualifié du service des urgences. La décision du traitement est prise par le médecin spécialiste de l'AVC après consultation téléphonique/en personne avec le radiologue.
QUEL TYPE D’ÉQUIPEMENT DE PROTECTION INDIVIDUELLE (EPI) EST UTILISÉ ?
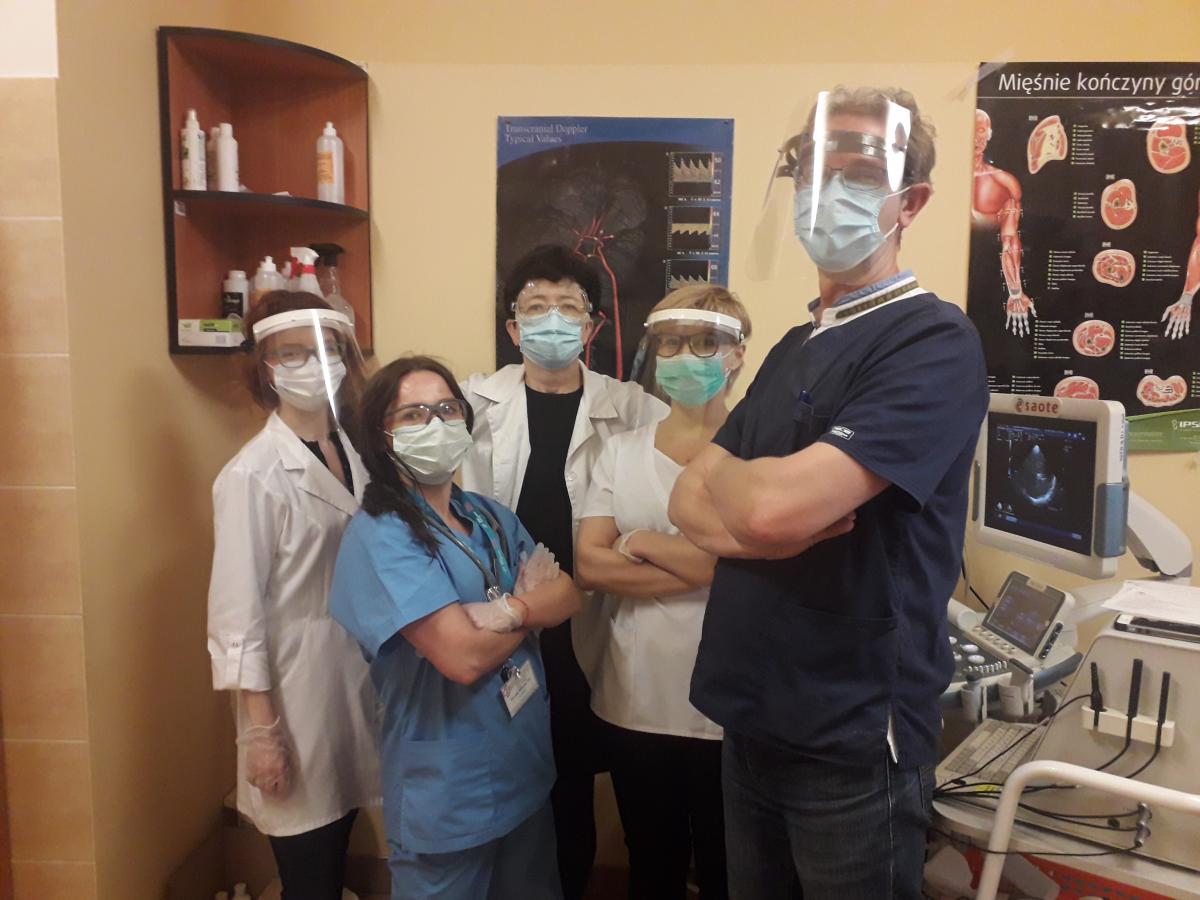
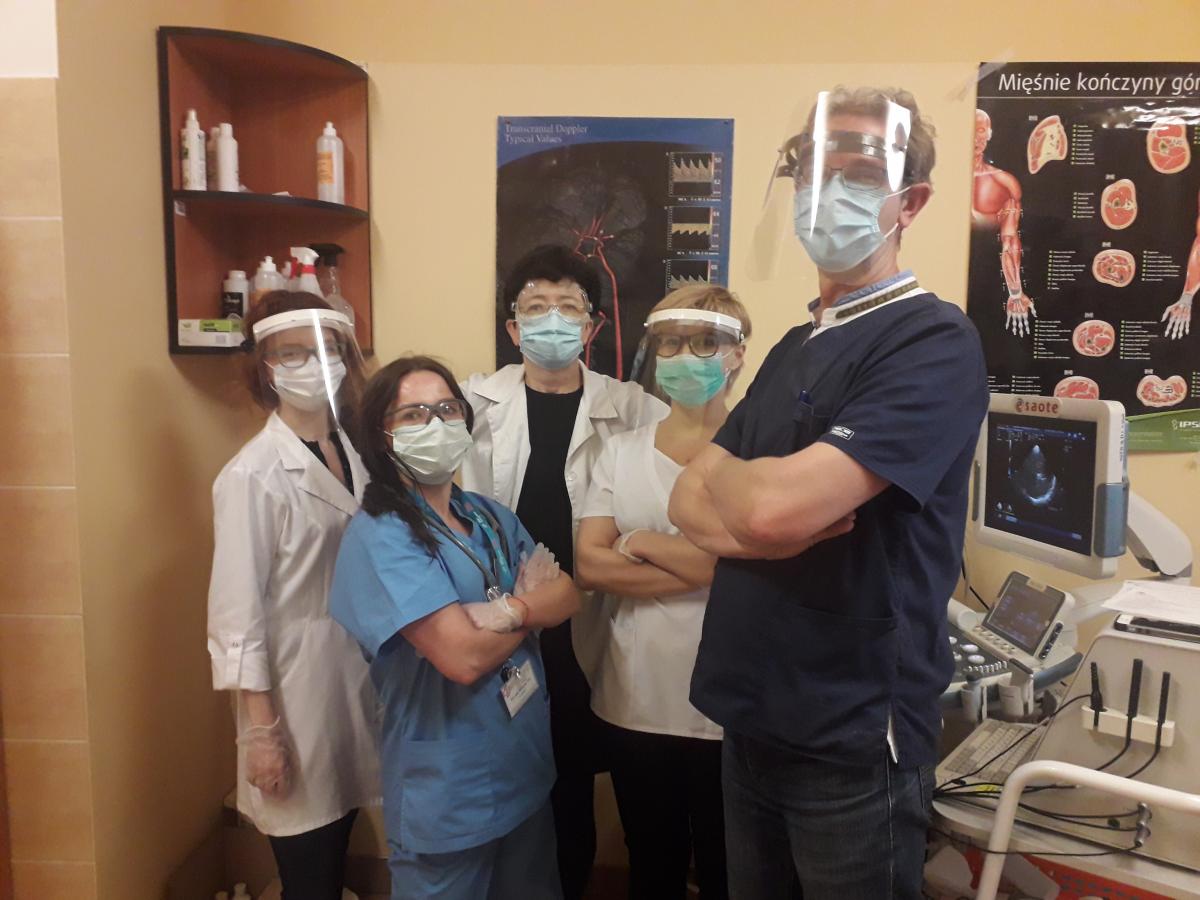
Avant le premier contact avec le patient, le neurologue du service des urgences et le médecin spécialiste de l'AVC utilisent : des vêtements jetables avec des manches longues (blouse chirurgicale jetable), des gants à manchettes allongées jetables (au moins deux paires - internes et externes), des lunettes de protection ou un écran facial, un protecteur de cou, une charlotte et un masque facial équipé de filtres FFP2 ou FFP3 bien ajustés, et enfin un masque chirurgical. Les masques en papier ou en matériaux non tissés ne sont pas autorisés.
QUELLE EST LA PROCÉDURE LORSQUE LE PATIENT N’EST PAS ÉLIGIBLE POUR UN TRAITEMENT DE REPERFUSION ?
Le patient est transporté depuis la salle d’examen TDM jusqu’à l’unité d’observation et d’isolement des urgences. Il est fortement recommandé de répéter le test (24 heures après le premier) de dépistage de l’infection à SARS-CoV-2 dans l’unité d’observation et d’isolement des urgences (appelé test de confirmation).
Si le résultat du test de confirmation est négatif, le patient est orienté vers le service de prise en charge des AVC de la clinique de neurologie pour la poursuite du traitement de l’AVC. Si le résultat du test confirme l’infection, et que l’état du patient lui permet d’être transporté vers un hôpital spécialisé dans le traitement des maladies infectieuses, il doit être transféré après accord téléphonique préalable. Si l’état du patient ne permet pas le transport, le patient est transféré dans la zone rouge de l’unité de soins intensifs ou reste un patient de l’unité d’observation et d’isolement.
Le neurologue est tenu de rendre visite au patient tous les jours. Le neurologue consultant utilise l’EPI fourni par le service qui hospitalise le patient avant de contacter le patient.
À QUOI RESSEMBLE LA PRISE EN CHARGE SI LE PATIENT EST ÉLIGIBLE POUR UN TRAITEMENT THROMBOLYTIQUE ?
Le médecin spécialiste de l'AVC commence déjà le traitement dans la salle d’examen TDM de la zone rouge (si possible). Une trousse de soins de l'AVC contenant la pompe à perfusion et le médicament à administrer est disponible dans la salle de traitement de la zone rouge du service des urgences. La poursuite de la perfusion se déroule dans l’unité d’observation et d’isolement du service des urgences. Le médecin spécialiste de l'AVC est présent lors de l’administration du médicament pour surveiller l’état clinique du patient.
Il est fortement recommandé de répéter le test de dépistage de l’infection à SARS-CoV-2 dans l’unité d’observation et d’isolement du service des urgences (test de confirmation). Si le résultat confirme l’infection à SARS-CoV-2, un transfert vers un hôpital spécialisé dans le traitement des maladies infectieuses ne peut avoir lieu qu’après qu’un examen TDM de la tête a été réalisé (effectué 22 à 48 heures après le traitement par agent thrombolytique).
QUEL EST LE PARCOURS SI LE PATIENT EST ÉLIGIBLE POUR UN TRAITEMENT PAR THROMBECTOMIE MÉCANIQUE ?
Après l’examen TDM, le patient est transporté vers la salle opératoire dans la zone rouge du service de radiologie interventionnelle et de neuroradiologie, où l’intervention est réalisée. Cette salle opératoire est séparée de la structure de l’hôpital pour réaliser des interventions uniquement chez les patients suspectés de présenter ou présentant une infection à SARS-CoV-2 : elle est équipée de vestiaires pour se changer et pour la décontamination, et le patient peut également être transporté depuis l’extérieur, sans passer par les couloirs de l’hôpital. Toutes les personnes participant à l’intervention (anesthésiste, personnel infirmier anesthésiste, radiologue interventionnel, médecin spécialiste de l'AVC, personnel infirmier interventionnel, technicien radiologue) sont obligées d’utiliser un EPI. L’anesthésiste, le personnel infirmier anesthésiste et l’équipe radiologique doivent en outre utiliser des masques FFP2/FFP3.
Après l’intervention, le patient est transporté jusqu’à l’unité d’observation et d’isolement ou l’unité de soins intensifs dans la zone rouge du service des urgences. Il est recommandé qu’un deuxième test de dépistage du SARS-CoV-2 soit réalisé 24 heures après le premier. Si les résultats du test de dépistage du SARS-CoV-2 sont négatifs, le patient est transféré dans le service de prise en charge des AVC de la clinique de neurologie.
Si le résultat d’un test positif confirme l’infection au SARS-CoV-2, et si l’état de santé du patient lui permet d’être transporté jusqu’à un hôpital spécialisé dans le traitement des maladies infectieuses, nous transférons le patient après un premier contact et un accord téléphonique préalable. Le transfert ne peut avoir lieu qu’après qu’un examen TDM de la tête a été réalisé (effectué 10 à 48 heures après le traitement par agent endovasculaire).
QUELLE EST LA PROCÉDURE POUR UN PATIENT ÉLIGIBLE À LA FOIS POUR UNE THROMBOLYSE ET APRÈS UNE THROMBECTOMIE MÉCANIQUE ?
Le médecin spécialiste de l’AVC commence déjà le traitement dans la salle d’examen TDM (si possible). La trousse de soins de l'AVC contenant la pompe à perfusion est disponible dans la salle de traitement de la zone rouge du service des urgences. La poursuite de la perfusion a lieu dans la salle opératoire dans la zone rouge du service de radiologie interventionnelle et de neuroradiologie, où le patient est transporté directement depuis la salle d’examen TDM.
Y A-T-IL DES CHANGEMENTS CONCERNANT L’ORGANISATION DU SYSTÈME DE TRAVAIL DU PERSONNEL MÉDICAL AU SEIN DE L’UNITÉ SPÉCIALISÉE DANS LA PRISE EN CHARGE DES AVC DURANT LA PANDEMIE ?
Dans l’unité spécialisée dans la prise en charge des AVC, les employés sont divisés en deux équipes travaillant en alternance. Chaque équipe travaille en moyenne 2 jours selon un roulement double, après quoi elles se reposent pendant 2 jours. Ce système a été mis en place afin que, si malgré le système de protection un patient était infecté par le virus SARS-CoV-2, une seule équipe (la moitié de l’équipe) soit placée en quarantaine. Cela permettra d’éviter la fermeture de l’unité spécialisée dans la prise en charge des AVC en raison de manque de personnel.
Y A-T-IL DES CHANGEMENTS DE LA DURÉE DE L’HOSPITALISATION DES PATIENTS DANS L’UNITÉ SPÉCIALISÉE DANS LA PRISE EN CHARGE DES AVC DANS LA SITUATION ACTUELLE ?
Si leur état le permet, les patients victimes d’un AVC ne sont actuellement pas hospitalisés plus de 7 jours, comme recommandé par le National Health Fund. Ils quittent l’hôpital une fois qu’un diagnostic complet est posé, habituellement dans les 5 à 6 jours. Nous gérons le transfert de certains patients vers des services de rééducation. Cependant, le plus grand problème auquel nous sommes actuellement confrontés est celui des patients qui présentent d’importants déficits neurologiques et qui sont alités. Les centres de soins et de traitement ne souhaitent pas actuellement admettre de nouveaux patients, donc si la famille n’est pas en mesure de fournir des soins, l’hospitalisation doit être prolongée.
1 https://www.worldometers.info/coronavirus/country/poland/. Consulté le 28 mai 2020.